
Im Laufe der letzten Jahre wurde ein 21-Punkte-Katalog erarbeitet. Das vorliegende Papier wurde in vielen Sitzungen erarbeitet, diskutiert und verabschiedet. Die Verfasser bringen fundierte langjährige Erfahrung und ihre hohe Motivation zur Verbesserung der Notfallversorgung in Deutschland ein.
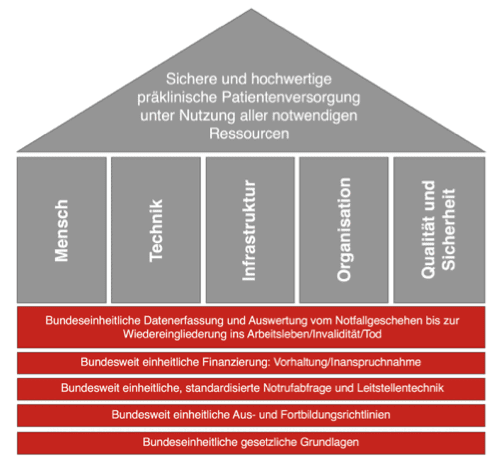
Bisher obliegt die Gesetzgebung im Rettungsdienst den Bundesländern. Deshalb gibt es unterschiedliche Standards und Vorgaben in nahezu allen Bereichen. Darunter leidet die Qualität der Rettung von Notfallpatienten. Darüber hinaus führt das gegenwärtige Finanzierungsmodell zu Entscheidungen zu Ungunsten des Patienten und dem falschen Einsatz von Rettungsmitteln. Wir fordern eine bundeseinheitliche Regelung der Qualitätsstandards, sowie eine unabhängige Instanz, die dies kontrolliert und sanktioniert. Wir fordern eine steuerfinanzierte Vorhaltung der Notfallrettungsmittel. Im Ergebnis eine Reorganisation der Notfallversorgung.
Leitstellen benötigen Zugriff auf so viele Daten wie möglich, um die Notfallsituation bestmöglich einschätzen zu können. Deshalb braucht ein Disponent die Möglichkeit, neben der genauen Standortabfrage und der Abfrage einer hinterlegten Notfallakte notfalls auch selbst auf die Handy-Kamera zugreifen zu können. In einem erweiterten Leitstellenbetrieb ist es hilfreich, Zugriff auf zentral gespeicherte Patientendaten zu haben. Der Einblick in die Medikation lässt das Krankheitsbild schnell sehr klar werden.
Eine europäisch einheitliche Erfassung der medizinischen Daten macht Einsatzdaten europaweit vergleichbar. Derzeit ist aufgrund unterschiedlicher Systeme noch nicht einmal eine nationale Datenauswertung möglich, darüber hinaus fehlt die bundeseinheitliche standardisierte Notrufabfrage bei der 112; auch fehlt ein Austausch der medizinischen Daten innerhalb der Notfallversorgung. Medizinische Patientendaten müssen erfasst und ausgewertet werden, vom Notfall-Ereignis bis zur Wiedereingliederung ins Arbeitsleben. Nur dann kann eine Effizienz der Notfallversorgung nach gewiesen werden (Qualitätssicherung).
Der Rettungsdienst unterliegt keiner bundesweit einheitlichen Qualitätskontrolle. Das führt u. a.dazu, dass nicht das nächststehende Rettungsmittel zum Einsatz kommt. Auch findet keine dynamische Einsatzsteuerung statt, Krankenhausverwaltungen nehmen über ihre Notärzte Einfluss auf die Zielkrankenhäuser. Das führt zur Nichteinhaltung von Hilfsfristen und den Vorgaben zur Prähospitalzeit – Patienten werden je nach Region unterschiedlich gut versorgt. Deshalb ist eine unabhängige Instanz notwendig, um solche Fehler im Versorgungs- und Zeitmanagement aufzudecken, z. B. Planungsgrößen in der Rettungskette (Therapiefreies Intervall, Notrufabfrage, Hilfsfrist, Versorgungszeit, Zeitvorgaben Tracerdiagnosen) zu analysieren und Maßnahmen zu ergreifen.
In dünn besiedelten Gebieten müssen aufgrund der Geografie Rettungswachen vorgehalten werden, die kaum eingesetzt werden. Effizienter wäre für diese Gebiete eine Abdeckung mit Rettungshubschraubern. Ergänzend könnte ein luftgebundenes Notarztsystem mit kleineren Hubschraubern unterstützend wirken. So könnte auch die Hilfsfrist eingehalten werden. Zu dieser Schlussfolgerung kommt der Verbund PrimAIR, welcher diese Thematik untersucht hat.
Einige Luftrettungseinsätze erfordern aus medizinischer Sicht keinen Notarzt an Bord. Trotzdem muss immer einer mitfliegen. Es gibt bereits einen Bedarf an Transportflügen, die lediglich z. B. von einer Intensivpflegefachkraft begleitet werden könnten. Mit der zunehmenden Spezialisierung der Kliniken wird dieser Bedarf steigen. Krankentransportflüge von Inseln blockieren die kostbare Ressource Notarzt und Rettungshubschrauber.
Hilfsfristen sind Bundesweit sehr unterschiedlich. Sie reichen von 8 Minuten bis „bedarfsgerecht“ oder es gibt keine. Auch wird die Hilfsfrist unterschiedlich gemessen: In manchen Bundesländern wird ab dem Beginn des Notrufs gezählt, in anderen erst nach Alarmierung der Einsatzkräfte. Auch wird oft nur bis „Bordsteinkante“ gezählt. Für Patienten, die nicht direkt an einer Straße verunfal- len, bedeutet dies eine beliebig lange Wartezeit. Die Hilfsfrist ist genau genommen eine Planungs- größe, denn die wissenschaftlichen Fachgesellschaften haben sogenannte „Tracerdiagnose-Zeiten“ festgelegt. Diese geben an, wie viele Minuten nach Eintreten des Ereignisses der Patient in der qualifiziert geeigneten Klinik eingetroffen und mit der Behandlung begonnen sein muss. Diese Qualitätskriterien werden derzeit in Deutschland nur sehr selten erfasst.
Um eine bessere Auslastung teurer und medizintechnisch hochwertig ausgerüsteter Rettungswa- gen zu erreichen, setzen Rettungsdienste diese auch für Krankentransportfahrten ein. Diese stehen in dieser Zeit für Notfälle nicht zur Verfügung und es kann dadurch zur Nichteinhaltung der Hilfsfrist kommen. Eine weitere verheerende Folge: Notfallsanitäter kommen aus der Übung, wenn sie für reguläre Krankentransporte eingesetzt werden.
Die Diagnose muss entscheiden, in welches Krankenhaus ein Patient gebracht wird, nicht die Weisung der Klinik, an der der Notarzt beschäftigt ist. Um auf ihre Fallzahlen zu kommen oder aus monetären Gründen, weisen Kliniken ihre Ärzte mitunter an, Patienten möglichst in ihr Haus zur Behandlung zu bringen. Das kann zur Folge haben, dass beispielsweise in der Luftrettung Patienten an Kliniken vorbei geflogen werden, die auch geeignet gewesen wären. Es kommt auch vor, dass Rettungswagen aus Zeitgründen Patienten schnell „loswerden“ wollen und in die nächstgelegene aber fachlich weniger geeignete Klinik transportieren.
Häufig landen Anrufer ohne akuten medizinischen Notfall bei der Notrufnummer 112 (Notruf/Feuerwehr und Rettungsdienst). Der Disponent muss ein Rettungsmittel losschicken, sonst könnte er den Tatbestand der unterlassenen Hilfeleistung erfüllen. Gleichzeitig ist die 116117 (Ärztlicher Bereitschaftsdienst) mittlerweile eine bekannte Nummer mit bundesweit einheitlicher Abfragesoftware. Eine wesentlich bessere Disposition der Patienten erfolgt durch eine zentrale Steuerung. Beide Dienste müssen digital vernetzt sein, um die zentrale Patientensteuerung zu gewährleisten. Der Disponent entscheidet anhand der standardisierten Abfrage, ob es sich um einen Notfall handelt, ob in einem bestimmten Zeitfenster ein Arzt geschickt wird, ein niedergelassener Arzt aufgesucht werden muss, oder ob Pflegedienste oder Paliativteams entsendet werden. Patienten können damit im gewohnten familiären Umfeld verbleiben und unnötige Transporte vermieden werden. Die Patienten/Kundenzufriedenheit ist deutlich höher und ein Ausspielen der Systeme wird verhindert. Ein solch vernetztes System ist beispielsweise erfolgreich in Österreich und Dänemark im Einsatz.
Mit einem bundeseinheitlich organisiertem Ersthelfersystem kann das therapiefreie Intervall verkürzt werden. Dies ist bei bestimmten Krankheitsbildern lebensentscheidend. Eine Alarmierung sollte bundesweit elektronisch über eine zentrale Schnittstelle erfolgen.
Wer sich als organisierter Ersthelfer in einem anderen Leitstellenbereich aufhält, muss auch von der dortigen Leitstelle eingesetzt werden können. Bei der Vielzahl von sogenannten Ersthelfer-Apps ist es wichtig, dass Leitstellen auf diese Ersthelfer zurückgreifen können. Deshalb fordern wir eine zentrale Schnittstelle und einheitliche Vorgaben für solche Apps.
Angefangen mit der Sensibilisierung für Notfälle im Kindergarten über Wiederbelebungskurse ab der 7. Klasse muss Erste Hilfe bereits in mehreren Bildungsstufen im Lehrplan bundesweit verankert sein.
Notfallsanitäter in unterschiedlichen Bundesländern – bzw. Rettungsdienstbereichen – haben unterschiedliche Kompetenzen. Auch ist deren Ausbildung unterschiedlich. Ein bundeseinheitlicher Standard führt dazu, dass Patienten in allen Bundesländern die gleiche Qualität an Behandlung erwartet. Die sogenannten erweiterten Versorgungsmaßnahmen durch Notfallsanitäter müssen bundesweit einheitlich und rechtssicher sein. Für die Notärzte ist eine Facharzt Ausbildung einzuführen. Um dies zu erreichen ist eine Vertretung des Rettungsdienstes/Notfallversorgung im GBA (Gemeinsamer Bundesausschuß) zwingend erforderlich.
Notfallsanitäter in unterschiedlichen Bundesländern haben unterschiedliche Handlungskompetenzen. Auch ist deren Ausbildung unterschiedlich. Ein bundeseinheitlicher Standard mit fest vorgegebenen Behandlungsleitlinien führt dazu, dass Patienten in allen Bundesländern die gleiche Behandlungsqualität erfahren.
Krankenpflegepersonal kann sich zum Notfallsanitäter umschulen lassen. Umgekehrt ist es ohne das Durchlaufen der kompletten Ausbildung nicht möglich. Es wäre aber sinnvoll, angesichts des Pflegenotstands und gesundheitlicher Probleme von Rettungssanitätern, Rettungsassistenten und Notfallsanitätern, hier Abhilfe zu schaffen.
Die Anforderung an die Leitstellen haben sich mit dem Rückgang der ländlich niedergelassenen Ärzte verändert: Zunehmend wird der Rettungsdienst bei nicht akuten Krankheitsbildern alarmiert. Hochqualifizierte Notfallsanitäter oder gar Notärzte sind in solchen Fällen nicht vonnöten. Mit einer strikten Trennung von Krankentransport, Notfallrettung und notärztlicher Versorgung können aus den aktuellen Sanitätsberufsbildern neue Berufe entwickelt werden: z. B. der Gemeindenotfallsanitäter – ein erfahrener Notfallsanitäter mit erweiterten medizinischen Kompetenzen, der bei unklaren Notfällen geschickt, bei Bedarf telemedizinisch unterstützt wird und, falls notwendig, einen Notarzt oder niedergelassenen Arzt hinzuziehen kann oder auch darüber entscheidet, ob der Patient zuhause bleiben kann.
Der Rettungsdienst benötigt uneingeschränkt Zugang zu telemedizinischen Angeboten wie beispielsweise Videosprechstunde, Teleklinik oder Telenotarzt. Aus Sicht des Patienten ist eine qualifizierte (ärztliche) Notfallbetreuung am Einsatzort ebenso wichtig wie eine fachärztliche Weiterversorgung in der Klinik. Die Verfügbarkeit notfallmedizinischer Ressourcen ist für eine hochwertige Versorgung unabdingbar und kann durch digitale Strukturen gestärkt werden. Der Notfallsanitäter, der Notarzt, der Leitstellendisponent, der Arzt des ärztlichen Bereitschaftsdienstes und der Arzt in der Klinik müssen optimal aufeinander abgestimmt sein. Mit einer bundeseinheitlichen Strategie zum Datenaustausch zwischen Rettungsdienst, Leitstelle, KV Bereitschaftsdienst und Klinik, können kritische Patienten leitliniengerecht versorgt werden und Ressourcen optimal eingesetzt werden. Telemedizinische Angebote wie der Telenotarzt, Telekonsil oder die telemedizinische Voranmeldung sollten uneingeschränkt im deutschen Rettungsdienst zur Verfügung stehen.
Die Notfallrettung stellt in vollem Umfang eine Daseinsfürsorge dar. Die Vorhaltung der Notfallret- tungsmittel wie z. B. Rettungswagen, Rettungshubschrauber, medizinische Ausstattung, Leitstellen, etc. sind mit Steuermitteln zu finanzieren. Die Inanspruchnahme der medizinischen Leistung ist von den Krankenkassen zu übernehmen.
Derzeit wird nur der Transport ins Krankenhaus vergütet, nicht aber die medizinische Leistung. Das führt dazu, dass häufig ohne medizinische Notwendigkeit der Patient in ein Krankenhaus transportiert wird. Dort beginnt eine teure Behandlungskette, die u. U. nicht nötig wäre. Mit einer Vergütung der medizinischen Leistung bei stringent vorgegebenen bundesweit einheitlich vorgegebenen Behandlungsrichtlinien, können unkritische Patienten vor Ort versorgt oder auch dem niedergelassenen Arzt oder Facharzt zugeführt werden.
Die Anleitung zur Telefonreanimation (T-CPR) beim Herz Kreislaufstillstand ist für alle Leitstellen verpflichtend einzuführen. Hierdurch kann das therapiefreie Intervall verkürzt und die Überlebenschancen gesteigert werden.
Unter anderen sind die Autoren (in alphabetischer Reihenfolge):